
最近、医療系のニュースをよく耳にします。
今回は日本赤十字社愛知医療センター名古屋第二病院で2023年5月に起きたSMA症候群の16歳の男性が死亡した医療過誤について、救急外来の対応を合わせて振り返っていきます。
私自身は都内と地方の中・大規模病院での勤務歴があり、救急外来は内科医として一次、二次救急が主でした。初期研修医として指導を受け、4年目以上で自分の判断で救急対応し、6年目以上で指導医として初期研修医の指導も10年ほど担ってきました。
医学生、初期研修医をはじめ、救急外来の仕組みや今回のケースが気になっている方向けです。
16歳の若い方が亡くなれた件の内科医の検証となります。ご本人、家族さまに哀悼の意を表します。
繰り返さないために何ができることなのか?考えていきます。
前半に救急外来の仕組みと初期研修医との関わりについて説明し、後半は同病院より「SMA 症候群を適切に治療できなかったことにより死亡に至らせた事例について」 (https://www.nagoya2.jrc.or.jp/content/uploads/2024/06/fdc0e7650fffff257ce52946c42b3c79.pdf )の報告があり、こちらを参考にして検証していきます。
救急外来は誰が担当するか?
救急外来に救急車で搬送して受診されるケースと本人が直接車などで向かうケース(直接来院)と両方ありますね。あなたや家族が受診されたことはありますか?まずはその救急外来について説明していきます。
医師は歯科診療ができるのか?医師の応召義務について~市立敦賀病院の歯科に関わる医療事故から~ の前半で3次救急、1~2次救急について説明し、繰り返しになりますが記載します。
生命にかかわる重篤な疾患は3次救急で対応されます。今回の病院は1~3次救急すべてを対応する病院です。一般に3次救急については救急科の医師が担当し、そこに所属する専攻医以上のスタッフとローテーションをしている初期研修医が対応します。
入院が必要になる可能性がある重症な患者さんは二次救急で、軽症の患者さんは一次救急で対応します。二次救急、一次救急は救急車搬送以外、救急外来に直接来院する患者さんが含まれます。二次救急、一次救急は救急科で対応は患者さんの数が多すぎて困難ですので、病院で救急当番を決めて、救急科医ではない内科や外科などの様々な診療科の医師が対応します。
救急車は1回4万5千円かかります!救急現場の疲弊 選定療養費とは別の問題!?で説明していますが、救急車搬送で来院し実際に入院となるのは半数です。残りの半数は帰宅可能で、何もしないでいいというわけではなく、症状次第では翌日以降の専門外来受診などを推奨しています。
救急外来、当直制度は病院規模や勤務スタッフの人数でさまざまで、その病院に委ねられています。大まかに内科系、外科系の当直と2診療体制、最低2名の当直医がいる場合と、全科当直といって医師1名がすべてを対応するケースもあります。その全科当直といっても日により医師は消化器内科、整形外科、皮膚科などの専門医になりますので患者さんの対応が一様ではありません。
救急外来は重症で入院が必要か、すぐに治療が必要か、専門の病院へ転院が必要か、入院の必要がなければ翌日以降にその専門科に受診をしてもらう判断をするのが役割と考えます。
これまで私が勤務した基幹病院、大学病院では救急外来を日中は救急科で対応していたものから、救急医不足で内科系、外科系診療が割り当てられて各診療科輪番制で対応をしたり、初期対応を当番医が行って、該当診療科が引き継いだりとしていました。救急対応専属員はほぼいませんので、外来や病棟業務と兼ねて呼ばれたら救急診療に行くケースもあります。医師側としては救急来院がない方が日常業務ができて助かる気持ちです。そして夜間は初期研修医ー専攻医ー指導医の2-3名体制で救急外来にあたることが多かったです。
そして、地方の医師が少ない病院では全科当直を1人で行い、直接来院から救急車対応まで1人でやり、入院になった場合の指示も1人で行うという場合もありました。この時自分は医師4-5年目のときでした。全科当直はひやひやしますが、初期研修を市中病院で揉まれ、3年目を大学病院で診療したこの3年間で大方の救急対応は身に着けており、その場で自分で対応できないものはほぼありませんでした。車で30分行くと大病院があり、骨折などはじめから対応できないものはその病院に行っていただくというもの安心でした。

初期研修医はいつから救急外来をやるのか?
いついつから始まると決まってはいません。特に4月は医学生から医師になったばかりの初期研修医の先生が医師として働きだす月です。
1カ月30日の救急外来を研修医の数で割ると新しく入った4月の救急外来を初期研修医2年生だけで回るのはかなり過酷になります。例えば夜間の救急外来を初期研修医2名で行い、日曜日と祝日は日中の日直と夜間の当直で分けて1日4名が必要だとする、そして研修医の1学年の数が15人と中規模病院をイメージすると2×平日26日+4×日曜4日=68回となり、4月に全部2年生がやるとなると65÷15=4.5回で4~5回、これに病棟当直が入ってきて月に6~7回当直する可能性がでます。もし1年生も加わり、業務分担すると65÷30=2.3回で2~3回に減り、全体の当直は月4回程度となります。
この当直回数は病院規模などで変わりますがだいたい初期研修医の1月あたりの当直は6回までに収まっているのではないかと思います。夜から朝までの勤務をした後は帰宅しますので当直回数が多いと、所属する科の研修がし難くなります。月6回程度が限度と思いますし、当直明けにも残って勤務する医師もまだいるのかもしれません・・・
私が研修した病院や勤務した病院では、4月の半ばから後半に採血やライン確保に慣れた初期研修医1年生が一緒に救急外来を数回手伝い、5月から当直医の一員として救急外来を担うとなっていました。
どこの病院も4月は慣れない新人が多く、病院全体が落ち着きません。もちろんまだ手技もおぼつかないまま4月から新1年生の当直が始まるところもあるでしょうし、5月からという病院もあるでしょう。

初期研修医の指導体制は?
先に救急外来に来たらどう対応するかのレクチャーを受けることもありますが、とにかく実践で2年生の先輩方と一緒に当直をしながら学んでいきます。主訴から想起する緊急疾患を除外することが必要で、すぐに入院対応が必要なければ帰宅、また症状増悪あれば日中に専門科に受診いただくなど患者さんにお伝えします。
様々な患者さんを診療していくと多少自信がついてきますが、始めはおっかなびっくりで、ただ患者さんに対してはおどおど不慣れな様子では不安を感じさせてしまうのであくまでもベテランですよという雰囲気を出します。
専攻医の医師3年目以上の指導医に相談をして帰宅の判断の指示を仰ぎますが、指導医にどうプレゼンするか、指導医も一緒に救急患者対応をしていたり、病棟対応をしていたりと、研修医以上に時間がないので簡潔にプレゼンできるように工夫します。逆にプレゼンを受ける指導医側になると、この症例提示を聞くだけでその医師の力量、理解度がわかります。

研修医時代はとにかく当直や症状からの本を読み漁りました。「研修医当直御法度」は15年前に買いましたが今でも改訂されありますね。
指導医がすべての患者さんのチェックできる体制にするは時間的に無理なところもあるでしょう。
ある有名病院では研修医は救急外来を夜22時まで担当し、専属の指導医がつく、22時以降は専攻医以上で救急外来を対応するというところもありました(現在同じ体制かは確認していません)。人員がいれば深夜をまたがずの救急外来の方が初期研修医にとって身体的、能力的にも研修にはよいのでしょう。これは初期研修医を指導する、支援する体制で教育的です。実際には初期研修医を救急診療の労働力の一員として働いてもらう意識の病院の方が多いと思います。
指導医に自分でピックアップした症例を相談すること、また気になる症例のその後のフォローを研修医が直接はできませんが、電子カルテ上でもその後どうなったかを見ておくのが大事と思います。特に入院となった患者さんがどうなっていくのか、また帰宅して再診指示した患者さんが受診されているのか、後で振り返ることが大切です。教育熱心な指導医は研修医にフィードバックをします。後日「この患者さんはこうなったよ!退院したよ!」と声をかけてもらうのは嬉しかったです。
どんな患者さんをピックアップして指導医に相談するのか?
バイタル・検査値異常、CTなどの画像検査施行時、入院が必要そうな症例、帰宅させてよいか判断に迷う場合です。そして判断に迷ったら入院させて、1日様子をみるくらいでもいいのだと思います。このとき入院対応の病棟から深夜入院を嫌がる言動があると、こちらも好きで入院させるわけではないのに・・・とがっかりしますので、とにかくお互いに気持ちよく仕事ができるように日ごろの言動は気をつけたいですね。
指導医側としては研修医から電話コンサルトがあった場合、カルテも見て、検査結果、画像も見て、気になれば直接患者さんを診療して対応すべきと思います。
医学生は臨床研修指定病院でどういう研修を受けられるのか考える中で、その病院の救急外来の研修がどういう指導体制になっているか?も気を付けておく必要があります。特に初期研修医の先生複数に実際に聞いてみてください。指導医以上は研修医として病院に来てもらいたくて、良いことばかり言うと思います。デメリットも言ってくれる方が安心です。

事件経過①:日本赤十字社愛知医療センター名古屋第二病院の患者さん受診経過、初日
今回の事例について公表された資料から順に見ていきます。
2023 年5月、10 代の患者さんが腹痛、嘔吐を中心とする消化器症状を主訴に救急搬送されました。2 年次研修医が診察し、CTで胃の過拡張所見を認めましたが採血結果を正常範囲内と判断し、急性胃腸炎の診断となり、帰宅としました。その後、患者さんは嘔吐症状が持続するため救急外来に再受診し、電話相談を2回しました。いずれも 2 年次研修医が対応し、翌日に近医再診と判断しご家族へ伝えました。
chrome-extension://efaidnbmnnnibpcajpcglclefindmkaj/https://www.nagoya2.jrc.or.jp/content/uploads/2024/06/fdc0e7650fffff257ce52946c42b3c79.pdf
患者さんは16歳の男子高校生と報道されています。病院によっては15歳以上もしくは高校生から成人医療で対応し、それ未満は小児科医が対応します。もちろん全科当直では小児も診療しますが、事前に小児の専門ではなく、近くに小児科診療ができればそちら受診を推奨します。
16歳は成人医療の対象患者さんとしては15歳に並ぶ若い年代です。私もですが成人医療では中高年の患者さんが多く、20歳未満は1割もいないです。60代でも若く感じます。IgA腎症、ネフローゼ症候群では若い方もいるのでその年代の患者さんを担当はしたことがあります。病気によっては年齢で好発頻度が異なるため、若い患者さんの腹痛、嘔吐症状で想起する疾患が中高年とは異なると思います。
この患者さんは早朝に救急搬送されているので、おそらくご家族さまが救急要請をした上で該当病院へ搬送されています。
対応した研修医の先生は2年生です。2年生の5月という時期は、1年間救急診療をして多少救急外来の対応に自信がついている頃です。新1年生も入ってきて先輩の立場ともなります。指導医は一緒に診療する1年生がいればそちらの対応が多くなると思いますし、2年生もいつも以上に1年生に気を配りながら診療している時期です。
救急外来では問診のみで帰宅させる場合もありますが、多くは症状に応じて、採血、採尿、エコー、レントゲンが施行されます。そしてCT撮影は被爆のデメリットがありますので、若い患者さんや妊娠の可能性のある女性には安易には施行しません。症状、想起する疾患から必要性があって施行します。
CTの件は後述しますが、初期研修医でCTでSMA症候群と診断できない方が多いと思います。私も一人のみの経験ですが診断わかりませんでした。正確な診断をするよりもCTは正常ではないので、すぐの緊急入院は必要はないが、翌日も消化器症状が続いて改善がなけば消化器専門の外来の受診の指示が必要でしょう。
救急での画像診断はその場、もしくは後から画像か臓器部位の専門医と振り返るべし
自分は初期研修医の頃、画像診断部に1か月ローテーションをしました。CTメインですがいろいろな画像を見て、画像診断レポートを書き、専門医にフィードバックを受け正式な読影レポートを完成させました。このローテーションにより虫垂炎の診断には割と自信がつきました。虫垂の位置は個人差があり、思った場所と異なる場所にあったりするのでCT断層画像の連続で確認することが大切でした。はっきりいって腹腔内穿孔はフリーエアー所見がありわかるとは思いますが、今現在非典型の場合は腸閉塞の診断も首をかしげる場合があるほど。日ごろから見慣れない画像診断はしがたいのです。

何がいいたいか?今回のケースではCTを撮影し、胃での拡張所見は異常ではあり、何が原因なのか、他の所見はないか?と自分であったら、消化器系のドクターをコールできる場合には「時間外にすみません。この画像の相談を。」というか、画像診断医がどう判断するかのちに画像診断医が出勤したら相談してその画像のフィードバックを受ける。そうする対応をしたいです。
ただ画像診断医が出勤するのは平日9時以降であり、初期研修医が当直終了後も残って聞くのは難しいでしょう。この日は日曜にだったため、いずれにしても当日には見解を聞けませんでした。そして病院によっては当直医師が自分1人というところもあるので悩む所見について相談できる存在があればありがたいのですが。
そのうえ、初期研修医2年生は当直の明けた、おそらく朝8-9時に交代して帰宅し、ほぼ寝ずに勤務していますから寝るだけです。外来患者さんの後がどうなったかまで確認できないですし、翌日出勤して気になる患者さんのカルテを開いて確認することもありますが、その時の通常業務が多いとそういう余裕がないこともあります。
やはりはっきりわからない画像、特にCT画像は初期研修医であれば指導医に相談をすべきだったと思います。もしくは9時以降に引き継ぐ人がいる場合には、日中に画像診断医に見てもらって結果次第で本人に連絡を入れてほしいというもの1つです。ただ実際に診療していない人に引き継ぐと忘れ去られるリスクはあります。
この画像を画像診断医が見ているのかわかりませんが、診断医の目、もしくは消化器内科、外科医の目でチェックしてもらったら胃腸炎としてよかったのか?少なくともCTで異常所見があった場合には自分1人で診断はしない方がよかったと思います。
画像診断医も多忙でしょうが、救急来院の画像撮影の異常所見があり患者さんが帰宅した場合に担当医か責任者に連絡をするなどできるとよかったですし、CTの異常所見について重視されていれば、この患者さんが二度目に来院した時に胃腸炎の診断にはならなかったと思います。追加:ただこの来院日が日曜日でしたので、画像診断医がおそらく不在日でした。
ちなみに画像診断医の読影は24時間対応ではありません。
そのため私自身の話になりますが、外来では患者さんには自分の目からは画像上粗大病変は見られないと説明をした上で、後日その専門家が見て、異常があった場合にはお電話しますとお伝えしていました。
数年前には外来の患者さんの頭部CT撮影をしてのちに指摘された脳幹出血(橋出血)は非常に小さい点でした。この時、自分では画像上大きな出血病変はなしと思いました。読影医の脳出血と診断があって病院を出たばかりの患者さんを呼び戻して脳外科に入院させてもらったことがあります。この時も事前にその場合には電話しますと伝えていました。
救急での「急性胃腸炎」診断に注意!
救急外来の指導医からは「胃腸炎の診断に注意」と言われる研修医も多いのではないでしょうか?胃腸症状があるから「急性胃腸炎」は安易な診断です。
その他の原因があって、胃腸炎と同じような症状を呈することもあります。
たとえば尿路感染症の1つ、急性腎盂腎炎は胃腸と臓器の場所は異なりますが、炎症が強いと腸管に炎症が波及して胃腸炎症状を起こします。腎盂腎炎を疑って尿検査、採血や必要に応じて腹部エコー、CTなど行うことで診断がつき、菌血症になりやすいので抗生剤を処方します。本人の状態によっては入院加療します。急性胃腸炎と診断してしまうと胃腸炎はウィルス性が多いので抗生剤は処方せず、整腸剤を処方して帰宅としてしまう可能性もあります。
日本プライマリ・ケア連合学会より「見逃せない救急・見逃さない救急「それって本当に胃腸炎?!」」から引用します。(https://www.primarycare-japan.com/news-detail.php?nid=135)ぜひ全体一読をお勧めします。
“胃腸炎”は非常に頻度の高い疾患であるとともに、誤診の原因の代表格です。
胃腸炎だと思ったら虫垂炎、胃腸炎だと思ったら異所性妊娠、胃腸炎だと思ったら小脳梗塞、胃腸炎だと思ったら糖尿病ケトアシドーシスなどなど、いいだしたらきりがありません。胃腸炎と誤診してしまう疾患は見逃せない疾患であることが多く、目の前の患者に”胃腸炎”と診断するときには細心の注意が必要なのです。
https://www.primarycare-japan.com/news-detail.php?nid=135
本当に胃腸炎の診断でよいのか?
この患者さんははじめの受診時に腹痛、嘔吐、下痢があったとのことです(公表資料と別のニュースソースより下痢ありと記載があり、文章変更しました)。3症状がそろい、初期研修医の先生が「胃腸炎」、2回目受診では症状が嘔吐主体のようですがやはり「胃腸炎」と診断しています。

初回のCT写真と嘔吐症状から画像診断、消化器系の医師と相談できたら「胃腸炎」診断ではなくなった可能性もあります。指導医や専門医へ相談しやすい環境か?も重要です。前述したように1年生への対応を指導医がしていると仮定すると、研修医2年生は自分の力でなんとかしようという状況にもなりがちです。
経過観察目的にこの時点で入院し、点滴や胃管挿入ができていたら結果は違ったかもしれません。ただ翌日外来受診できており再来院時はショック状態ではなかったことなどから、帰宅の方針は間違いともいえません。ただご遺族も何度も症状を訴え、複数受診もしたのにこの最悪の結果となり、さぞかしつらいだろうと思います。
全経過を知ってからの、「たら、れば」の話です。「後医は名医」といいます。症状が出そろっていない初めに対応した医師よりも、症状が出そろってから診断した後の医師の方が適切な診断ができ、名医と思われます。
患者、家族からの救急外来へ電話対応は指導医がよい(6/21追加)
そして2回の受診の後に、家族から病院に電話が2回あったときに、近医ではなく、翌日の該当病院の消化器専門外来の受診を指示してもよかったのかもしれません。この他院を受診する時間的ロスは、結果からみると後手後手の対応となり、適切ではなかったと思います。電話対応は病院により看護師さんが受けて、医師に聞くこともあれば、医師にそのまま電話を回されることもあります。
この時、家族からの電話対応は研修医ではなく指導医の方がよかったのではと思います。電話では患者さんの状態、所見がわかりませんし、受診指示をすべきかは初期研修医の判断のみでは危ういとも思います。問い合わせの電話について、さらに指導医に相談はしにくいのです。隣に丁度指導医がいれば別ですが、だいがいは離れています。診療したのが研修医だったのでその電話が回されたのかもしれませんが、指導医が電話対応していればこの患者さんのカルテやデータ、画像を見て、患者さんの状態把握ができたチャンスにもなったはずです。
自分がこれまで勤務してきた病院では日中は電話の代表が各部署に回し、夜間の当直は主に看護師さんが電話を受け、その内容次第で必要時に指導医以上や各科当直がいる場合にはそこの医師へ電話が回されて対応していました。
初期研修医時代、この先生には相談しやすい、しにくい、してはいけないというのははっきりいってありました。初期研修医の立場は弱いもので、医師によっては「え?そんなことで電話しないで、忙しいから後にして」という返しがあるのです。相手が部長や教授だったら同じ内容でも対応は異なるでしょう。コンサルトを受ける側は相手で態度を変えず、特に初期研修医からの相談は優しく対応してほしいのです。

事件経過②:翌日の経過 SMA症候群疑いで入院へ
患者さんは指示通りに近医を受診され、また該当病院へ。今度は一般消化器外科の医師が診療し、前日のCTをもとにSMA症候群疑いと診断しています。
翌日、近医にて緊急処置が必要と判断され、当院の一般消化器外科へ紹介受診されました。外科ではSMA 症候群の疑いと診断し、腸閉塞の治療が必要と考え、消化器内科を紹介、入院となりました。当初、脱水所見が著明で炎症反応の上昇があるが、大きな電解質異常がないことから、胃管挿入はなされず絶食と補液を治療方針とし、改善がなければ後日追加検査を行う方針としました。
https://www.nagoya2.jrc.or.jp/content/uploads/2024/06/fdc0e7650fffff257ce52946c42b3c79.pdf
上腸間膜動脈症候群=SMA症候群とは?
朝倉内科学第12版より引用、一部改変します
病因 上腸間膜動脈は膵臓の後方を下行した後、十二指腸水平脚の前方を走行する。この部分は椎体の全真にあたるため、十二指腸水平脚は前を上腸間膜動脈、後方を椎体にはさまれるように走行することになる。この部分で十二指腸の通過障害をきたしたものが本症候群である。やせた女児や若い女性に多く認められ、内臓が下垂することにより上腸間膜動脈が鋭角に分岐するために、十二指腸を挟み込むような形態に陥ると説明される。
症状 十二指腸水平脚の通過障害であるので、嘔吐、食欲不振、胃部膨満、胆汁性嘔吐、体重減少が認められる。
診断 腹部単純X線写真で胃と十二指腸の拡張が認められる。腹部超音波検査や造影CT検査では腹部大動脈から上腸管膜動脈が鋭角(30度以下)に分岐するのがとらえられる。
治療 嘔吐、脱水、栄養不良の補正をまず行う。輸液と体位による通過障害の軽減を試みる。栄養状態の改善のみで症状が経過することをしばしば経験する。外科治療もある。
内科学III-51
SMA症候群は体格がやせた若い方に見られます。嘔吐がメインの症状ですね。嘔吐でこの疾患を想起できればいいですが、できなくても胃と十二指腸の拡張の画像から、しばらく口からは水や食事の摂取ができず点滴加療が必要で入院で経過をみたいところです。
入院までに2つの科を経由する 一般外科→消化器内科→入院
この患者さんがSMA症候群の疑いと入院となったのはよかったですが、一般外科から消化器内科へ回されての入院は外科に直に入院するより時間がかかります。外科は基本的に手術と関連がある疾患を入院対象とするため、今回消化器内科への入院というのはセオリー通りではあります。ただ外来で先に胃管挿入の処置と点滴負荷を始める対応ができたかもしれませんし、これは人手的や安全管理上は入院した上で行う処置とも言えます。
入院時に若い患者さんに胃管挿入が可哀そう?と考えたのかはわかりませんが輸液と絶食対応になっています。前日のCTで胃拡張像がありますので、入院担当の消化器内科の専門科の目が入っていますし、このとき入院当初もしくは外来で胃管挿入し開放し減圧していたら、のちの大量嘔吐はなかったのだろう。これも結果論ですね。
自分が診療したSMA症候群の患者さんについて
以前、入院中のやせ体型の高齢患者さんがこの疾患、SMA症候群に突如なりました。
胃管からの排液が急に増加したのが疑うきっかけです。腹部単純CTを撮影し、胃の拡張像が見られましたが、自分ではよくわからず、消化器専門医に相談をして診断がつきました。もともと経管栄養で胃管は挿入中でしたので、引き続き胃管を開放にして除圧し、経管栄養を中止し点滴管理をしたところ、数週間で改善しました。
自分が腎臓内科のためか、この1例の経験しかありませんが、消化器系の場合はもっと診断、診療されているのではないかと思います。ただ救急外来では出会ったことはありません。診断名をつけるよりも、何か変だなと思う方が大事です。
事件経過③:ショック状態、せん妄の原因は?
患者さんは極度の脱水からショック状態に陥っています。せん妄で必要な処置ができないと判断され、処置までには家族の呼び出しもあり、これも時間がかかっています。そして鎮静剤投与が予定より多くいってしまったようです。せん妄状態は余計なもの、末梢点滴、尿カテーテル、心電図モニターは抜去したり、取ってしまったりするので、どうしても処置が必要な場合には沈静するか、抜去しないように身体拘束をしての対応となります。
この患者さんはショック状態ですからバイタル(血圧、脈拍など)をモニタリングする必要があり、人員や環境不足であれば集中治療室へ相談して転入して管理でもよったと思います。これも結果論ですが・・・
入院から 3 時間後、患者さんに冷汗と脈拍触知微弱、大量嘔吐がありました。その時点で点滴と胃管挿入を準備しましたが、患者さんに過活動性せん妄(末梢静脈ルート自己抜去、医療者への危険行為、病棟内徘徊などの異常行動)が出現したため治療継続が困難と判断し、ご家族に来院を依頼しました。ご家族来院後、点滴ルートを再確保し脱水の補正を図りました。過活動性せん妄はいったん落ち着いたものの易怒性が残っていたため、当番医は患者さんの年齢を考慮し鎮静剤を通常の半量投与しました。なおせん妄が助長される恐れから、胃管挿入は行いませんでした。その後、患者さんが発熱し解熱剤を投与しましたが、投与後も眠れていないのを確認したため、看護師が残りの鎮静剤を投与しました。また、心電図モニターについても体動制限がせん妄の助長となると考え、装着せずに退室しました。患者さんは同日深夜に心停止に至り、16 日後に死亡されました。
https://www.nagoya2.jrc.or.jp/content/uploads/2024/06/fdc0e7650fffff257ce52946c42b3c79.pdf
せん妄は高齢患者さんが入院し環境が変わったり、集中治療室に入ったりすると発症するイメージで何かしらの原因があります。日中穏やかな方が急に発症して驚いたことが何回があります。
溝口 義人「せん妄の臨床」九州神経精神医学,第67巻,第 3 ~ 4 号,令和 4 年 8 月15日発行(https://doi.org/10.11642/kyushuneurop.67.3_4_75) から一部文章と図を引用させていただきます。
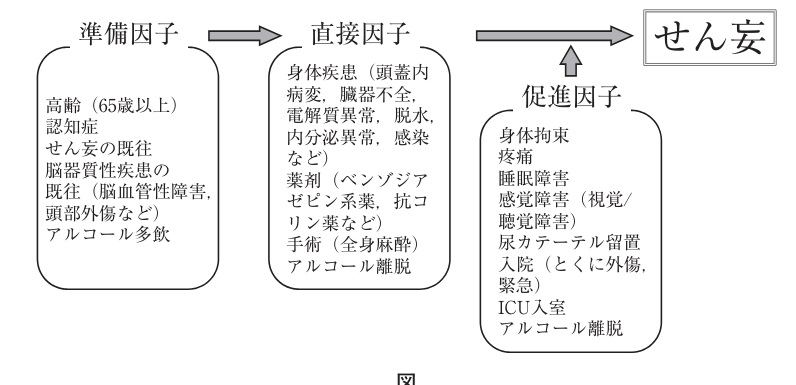
この患者さんは、脱水状態という身体疾患の直接因子に緊急入院という促進因子が重なり、せん妄発症に至っていると考えます。
せん妄(delirium)は軽度の意識障害の一つであり,意識混濁,失見当,注意の障害,睡眠-覚醒リズムの障害,幻覚(とくに幻視),錯覚(とくに錯視),言動のまとまりのなさ,不安,興奮などが顕著にみられる状態であり,症状が1日のうちでも,ときには短時間で変動(とくに夕方や夜間に増悪)することが特徴である。
せん妄は比較的急速に発症し,症状は浮動性で,せん妄中の出来事を後で思い出せないことが多い。せん妄の原因としては,感染症,呼吸器疾患,脳血管性疾患,循環器系疾患,急性代謝性障害などの身体疾患,薬剤(抗コリン
薬,睡眠導入薬,利尿薬,ステロイドなど)あるいはアルコールによる影響が多いが,環境の変化(突然の入院など)に伴う場合もあり,注意を要する。
せん妄の発症頻度は,一般的な内科入院では18~35%,ICU や緩和ケアではより頻度が高く,日常的に遭遇する疾患である。また高齢者に発症しやすく,入院中の高齢者を対象としたメタアナリシスにおいて23%と報告されている。せん妄の臨床 https://doi.org/10.11642/kyushuneurop.67.3_4_75
この後、事案検証、再発防止策についても病院公表資料には記載があります。医師となる方、すでに医師の方にはこの文書https://www.nagoya2.jrc.or.jp/content/uploads/2024/06/fdc0e7650fffff257ce52946c42b3c79.pdf 全体を読むことをお勧めします。
報道が問う研修医の誤診?!印象操作をしないで!
この件は6/17頃報道されましたが「研修医の誤診で高校生が死亡した」という見出しでセンセーショナルに取り上げていました。あたかも初めに診療した研修医が16歳の男子高校生を死なせた、というように受け取れます。そして、ご遺族の怒りは中でも救急外来で対応した初期研修医に向いています。
この患者さんに関わったどの1人が悪いとは言えませんが、この患者さんが2回目の救外受診、電話対応時の指示、入院まで2つの診療科を経由した時間、入院のとき・それ以降の対応で、おそらく最悪の結果が変わったのではないか?
むしろはじめに対応した研修医の誤診ばかりに着目して報道するのはおかしいという印象でいます。今回検証させてもらいましたが、この全貌を見て、まだ「研修医の誤診で高校生が死亡した」という題名にしますか?個人的には「病院側のスタッフ間の連携不足、治療介入の遅れで高校生が死亡した」だと思います。

初期研修医の先生へメッセージ(6/20追加)
この初期研修医の先生2名は今回の責任を全部押し付けられたように印象付けられます。もちろん責任の一部はあるにしても、全部ではないと思いますし、死因に大きく寄与するのは入院時、入院後対応に思えます。
これから初期研修医になる医学生、現在初期研修医の先生へ伝えたいことを下記に記載します。
医師となると社会人の一員です。これまでの学生の身分から大きく変わって、社会的にも自分の身は自分で守らなければなりません。守ってくれる環境か?それは自分で研修病院を選ぶ際に、初期研修医が相談しやすい環境なのか、など指導体制を確認しておきましょう。
救急外来で自分の力を過信しないこと!対応に悩む場合、CT撮影では必ず指導医に相談し、プレゼンができるよう準備万端にした上で相談すること、相手も忙しいのでひるまないこと、指導医の名前を入れて相談したことをカルテ記載すること、最低限これをしておくだけれでも違います。
ご遺族が「医者が電子カルテばかりみて・・」というコメントを出されていますが、実際に電子カルテに診療録記載、オーダー、結果確認で患者さんそのものの診察よりカルテに記録している時間の方が長いのかもしれません。
はじめに患者さんを診察した後、再度経過フォローで患者さんに声をかけたり、診察所見が変わらないのか確認したり、症状がどうなのか声をかけましょう。心配されている家族にはどんな検査をしているのか、結果の説明を丁寧にすることを心がけます。おそらく当日の研修医の態度はご遺族の怒りの原因なのかと推測します。
そして迷って指導医にも相談した上で帰宅の指示の場合には「現時点では入院の必要性はありませんが、症状がひどくなるようでしたら、また受診してください。(翌日が平日でしたら)日中の専門外来受診をお願いします。」と伝えます。カルテにも症状増悪時は来院を指示したと記載します。とにかく救急外来の役割はそのまま入院か帰宅できるかを判断するものです。
虫垂炎の所見は発症間もないときは身体診察上はよくわからず、採血上の炎症反応上昇が乏しく、1日たってからひどくなるような疾患もあります。増悪する場合の来院指示をいうと患者さんは安心して帰宅し、症状が悪くなったらまた受診しようとされます。中には心配性で症状増悪はないののの受診されるかもしれませんが、その専門科の目で再度評価をしてもらえます。
そして自分で見た救急外来の症例のその後を追うこと、救急関連の症例検討や、資料、本など読みあさって日ごろから自己研鑽を積んでおくのがお勧めです。本当に帰宅の指示でよかったのか?他院を受診されるとわかりませんが、後日の受診や入院でその判断が間違っていなかったのかどうかがわかります。
これは救急外来の対応に限ったことではありません。入院患者さんだったり、予定の外来患者さんであっても、急変や別の症状を訴えることがあります。その時にどう対応するのか?有事の対応はすべての診療に生きていくのです。
病院で守れ研修医!救急診療科関わる医師の疲弊懸念
この事件をきっかけに救急外来で「初期研修医に見てほしくない、指導医を出せ」などクレームが増えるのではないかと懸念します。
そうして初期研修医側は救急外来での患者さん、家族さんからの対応や暴言で睡眠障害、適応障害など発症し、その後研修ができなくなるような医師も現実いるのです。大抵は研修医が一人で矢面に立ち暴言などを受けています。病院では指導医や周りのスタッフが身を挺して研修医を守るべきです。大変なときに誰かに守ってもらったと思えた研修医の中には立ち直り、同じ職場ではないにしろ医師として復帰できています。

若い命が失われてしまったことは事実です。ご遺族の怒りが一連の対応遅れを招いた病院に向くのは当然ですが、怒りの矛先が主に研修医に向いている現状は研修医が不憫に思えます。
関係者や事件を知った我々が今後も忘れず、患者さんのためにどう診療していくか考えることが大事です。個人攻撃、研修医攻撃は救急診療に時間も体力も気力を使って協力してきた医師の心身の疲弊を生み、最近の健診医批判と同様に、そこを担う大切な人材を減らすことにつながります。それは患者さん自身が必要な時に必要な診療が受けれないことになっていくのです。
ここ数カ月で特定の診療科、部門、そして医療全体への否定的なニュースが増えているように感じます。それだけ重要で関心が集まることですが、医療現場の疲弊を考えてほしい。これからの医療を担う人材、特に若い先生が熱意をもって診療できる空間を病院側も患者さん側も協力をお願いしたいです。まだ若い医師が疲弊して美容系や検診バイトなどに医師が流れていき、医師はいるが必要な現場にはいない状況が徐々に生み出されています。

<救急外来、医師への問題、批判に関連して>よかったらご覧ください
救急医療の疲弊→救急車は1回4万5千円かかります!救急現場の疲弊 選定療養費とは別の問題!?
学校健診への批判→子どもの集団健診の是非 羞恥心に配慮は必要だが異常や虐待見逃さないか?事前の説明と配慮を
専門分野外の対応への疑問→医師は歯科診療ができるのか?医師の応召義務について~市立敦賀病院の歯科に関わる医療事故から~
過酷な当直→病院業務はブラック企業に近い?!職業ダイエットの巻 高齢者には要注意(フレイル、サルコペニア)
モンスターペイシェント→カスタマーハラスメント?!患者トラブル発生!モンスターペイシェントとその家族 対応方法、心構え伝授します
<研修医関連>
都市部の医師の局在の問題→医師偏在の対策とは?都市部への偏りと地方での医師不足問題
初期研修医とは→韓国の研修医辞職問題から 初期研修医時代を振り返る そして日本の医療は?!
初期研修医のメンタル→研修医は5月病になる?なりやすい環境ですよ!
自分の研修医時代(医療要素少な目)→地域医療とお米と只見線 地域医療研修はいまでも医者としての糧です!(初期研修医時代) 海釣り体験談~初期研修医時代~ 寄生虫に注意です!
 女医ママ くまさん(腎&透析)
女医ママ くまさん(腎&透析) 




[…] 最近は救急外来での医療トラブルもあり、将来を担う若い先生たちの立場が危うくなっています。→救急外来を振り返って~日本赤十字社愛知医療センター名古屋第二病院のS… 医師は歯科診療ができるのか?医師の応召義務について~市立敦賀病院の歯科に関わる医療事故から~ […]